Si sente parlare sempre più spesso della fibromialgia, una patologia cronica caratterizzata da dolore muscolo-scheletrico persistente. Solo ultimamente è stata riconosciuta come vera e propria patologia e colpisce circa il 2-8% della popolazione, con un’incidenza di 7-11 nuovi casi annui ogni 1.000 persone. La popolazione femminile è la più colpita e la manifestazione della patologia può avvenire a qualsiasi età.
Il problema più grande della fibomialgia è che spesso viene facilmente confusa con malattie simile, poiché alcuni dei suoi sintomi possono essere riscontrati anche in altre condizioni cliniche. Ecco perché, è divento sempre più importante stabilire iter diagnostici specifici e sensibilizzazione tutte le figure sanitarie circa l’esistenza di questa patologia. Pensate infatti che, fino ad oggi, sono necessari quasi 2 anni prima di raggiungere una diagnosi certa.
Per questo motivo, la Regione Emilia-Romagna ha creato un gruppo di lavoro multidisciplinare specializzato per il trattamento della fibromialgia e ha recentemente pubblicato le prime Linee Guida regionali per la diagnosi e il trattamento della Fibromialgia. Queste Linee Guida hanno lo scopo non solo di creare una rete condivisa per il trattamento della fibromialgia, ma anche di evidenziare i trattamenti scientificamente più efficaci e informare tutte le persone affette dalla patologia.
In questo articolo vi propongo un riassunto delle Linee Guida sulla Fibomialgia recentemente pubblicate.
Che cos’è la fibromialgia?
“La fibromialgia è una patologia caratterizzata da dolore muscolo-scheletrico cronico e diffuso, spesso associata ad altri sintomi:
- astenia,
- disturbi del sonno,
- problemi cognitivi (es. di attenzione, di memoria),
- problemi psichici (es. ansia, depressione),
- altri sintomi somatici e neurovegetativi.
Le cause della fibromialgia
Purtroppo ancora non si conosce molto sulle cause che inducono la patologia. Le ricerche scientifiche hanno evidenziato la possibile partecipazione di diversi fattori. Si pensa che due possano essere le vie coinvolte: un problema a livello del Sistema Nervoso Centrale, che riguarda i meccanismi di controllo del dolore, con la compromissione anche dell’attività di alcuni neurotrasmettitori (es. serotonina, noradrenalina, GABA), o l’alterazione dell’attività delle piccole fibre periferiche . Ad ogni modo, l’aspetto più importante da considera e ricordare è che, nonostante la presenza del dolore, non si ha infiammazione dei tessuti, ma una ridotta soglia di percezione del dolore.
I sintomi della fibromialgia
I 4 sintomi caratteristici della fibromialgia sono:
- dolore cronico diffuso, che varia in relazione ai momenti della giornata, ai livelli di attività, alle condizioni atmosferiche, allo stress, ai ritmi del sonno;
- affaticamento (astenia), presente nel 90% dei casi;
- disturbi del sonno: risvegli notturni, sonno non ristoratore (mancanza del sonno profondo);
- disturbi cognitivi: difficoltà di concentrazione, perdita della memoria a breve e lungo termine.
Sebbene l’esame obiettivo (visita) sia solitamente nella norma e le persone possano apparire sane, la loro qualità di vita viene fortemente influenzate e i sintomi posso essere così estenuanti da arrivare, in alcuni casi, a costringerli a letto per lunghi periodi, compromettendo anche l’attività lavorativa e la vita sociale.
In generale, i sintomi più comuni riferiti dai pazienti sono: dolore, stanchezza, cefalee, affaticamento, dolore facciale, problemi del sonno, estrema sensibilità al tatto, problemi di concentrazione, scarsa memoria, formicolii, ansia, depressione, lombalgia, dolore articolare, rigidità muscolare, dolori alle gambe.
La diagnosi di fibromialgia
Come dicevamo prima, il problema fondamentale è che non esistono ad oggi dei criteri diagnostici univoci e specifici da rispettare e, quelli fino ad oggi usati, hanno delle grandi limitazioni, a partire dell’assenza di esami diagnostici specifici fino all’utilizzo dei sintomi autoriferiti dal paziente (non prevedono il riscontro di segni clinici evidenziati dal medico tramite esame obiettivo).
Ad ogni modo, i criteri diagnostici più recenti ed usati sono quelli dell’American College of Rheumatology (ACR) del 2010 (modificati leggermente nel 2011). In particolare, per la formulazione di una diagnosi devono essere soddisfatti contemporaneamente 3 criteri:
- dolore diffuso in specifiche aree e regioni del corpo;
- presenza di sintomi caratteristici (astenia, sonno non ristoratore, problemi cognitivi, emicrania, dolore / crampi addominali, depressione) che compromettono la vita quotidiana;
- durata della sintomatologia pari ad almeno 3 mesi.
La diagnosi di fibromialgia viene effettuata usando la Fibromyalgia Severity Scale (Figura sotto), che prende in considerazione il valore di due indici: la diffusione del dolore (Widespread Pain Index, WPI), dove il paziente riferisce le aree dolorose corporee interessate, e la gravità dei sintomi (Symptom Severity Scale, SS), ossia l’intensità dei sintomi percepiti per diversi aspetti (es. astenia, sonno non ristoratore, problemi cognitivi).
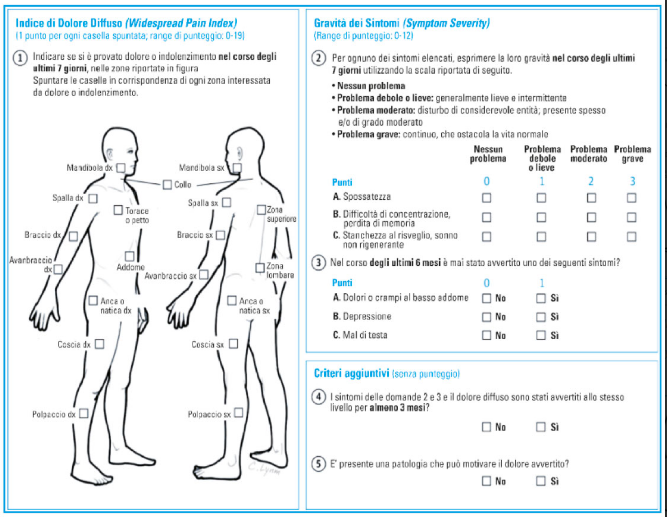
Il punteggio finale viene calcolato per ogni indice e usato per la diagnosi. L’indice di diffusione del dolore (WPI), espresso come numero delle aree dolorose dichiarate, può avere un punteggio da 0 a 19, mentre, il punteggio della gravità dei sintomi (SSS), corrispondente alla somma dei punteggi dei livelli di gravità e può ottenere un punteggio da 0 a 12. Un paziente soddisfa i criteri diagnostici per la fibromialgia se risponde a 3 delle seguenti condizioni:
- Indice per il dolore diffuso (WPI) ≥7 e il punteggio della scala per la severità dei sintomi (SSS) ≥5 o WPI 3-6 e punteggio della scala per la SS ≥9
- I sintomi sono stati presenti con la stessa intensità da almeno 3 mesi
- Il paziente non ha una patologia che potrebbe spiegare in modo diverso il dolore (vanno escluse altre cause diagnostiche correlate con i sintomi, es. artrite reumatoide, lupus eritematoso, ipotiroidismo).
I parametri ematochimici nella fibromialgia
Gli unici esami di laboratorio raccomandati sono: l’emocromo con formula e la Proteina C Reattiva (ricordate che non è una patologia infiammatoria). Le altre analisi non son sufficientemente utili da poter essere considerate per la diagnosi, sebbene va sottolineato che tutti i pazienti fibromialgici siano risultati carenti di Vitamina D. Gli ulteriori accertamenti diagnostici hanno unicamente il ruolo di escludere altre patologie affini.
Il trattamento multidisciplinare della fibromialgia
Il trattamento della fibromialgia dovrebbe avere un approccio integrato. Dal momento che non se ne conoscono le cause, non esiste una terapia specifica riconosciuta e si avvale di metodiche farmacologiche e non.
Il fulcro della coordinazione del trattamento è nelle mani del reumatologo, il quale si avvale della collaborazione di altre figure professionali per garantire un appropriato trattamento del paziente: il medico di medicina generale, il nutrizionista, il fisiatra, il fisioterapista, lo psicologo, i terapisti antalgici, ecc. Ovviamente, è necessario che tutti i professionisti implicati siano adeguatamente formati e aggiornati sul tema, al fine di garantire una efficace gestione delle persone affette da fibromialgia.
Il trattamento iniziale di tutti i pazienti con fibromialgia dovrebbe includere in maniera graduale tre step di trattamento: educazione del paziente, trattamento non farmacologico e trattamento farmacologico. La velocità nella gradualità del trattamento dipende dai miglioramenti che si ottengono durante la terapia e all’aderenza al piano di cura.
L’educazione del paziente
L’educazione del paziente è uno strumento molto efficace che mira ad informare il paziente sulla patologia, sui sintomi, sulle implicazioni, sui fattori che influiscono sulla manifestazione dei sintomi. Ha lo scopo, quindi, di migliorare la consapevolezza del proprio stato di salute, di promuovere un adattamento funzionale alla nuova condizione e di indurre un cambiamento delle abitudini di vita per aumentare lo stato di salute e la qualità di vita. Si applica mediante colloqui, singoli o in gruppi, e può essere svolta da qualsiasi professionista sanitario.
Il trattamento non farmacologico
Il trattamento non farmacologico rappresenta lo step successivo. Ha un ruolo essenziale nel trattamento della patologia perché, non solo migliora la qualità di vita del paziente e lo stato di salute, ma evita il ricorso precoce al trattamento farmacologico. Tra i trattamenti non farmacologici troviamo diversi componenti: l’attività fisica, l’alimentazione, l’agopuntura e la camera iperbarica. A questi possono essere aggiunti tecniche di meditazione, lo yoga, il Tai Chi, sebbene non siano ancora disponibili forti evidenze scientifiche di efficacia.
Il trattamento farmacologico
Il trattamento farmacologico è vasto e complesso. Molti sono i farmaci che possono essere utilizzati, ma non sempre con una buona efficacia. Spesso il trattamento non è efficace e, purtroppo, mai risolutivo. Anche il trattamento farmacologico va affrontato con il supporto multidisciplinare e può prevedere l’utilizzo di diverse classi di farmaci: analgesici, antinfiammatori non steroidei, antidepressivi, antiepilettici, miorilassanti, oppioidi minori, i cannabinoidi (unicamente raccomandate dalle linee guida canadesi e non disponibile in tutte le regioni d’italia a scopo terapautico).
Sebbene siano disponibili diversi farmaci, ciò non significa che siano tutti adatti o efficaci. Il trattamento andrà personalizzato e sarà il medico a valutare e potenziare l’azione delle terapie in atto. Per questo, è sempre fondamentale la supervisione medica, sia per verificare l’efficacia del trattamento, che per modificare la terapia e testare la sinergia con i trattamenti non farmacologici.
Piccola parentesi sui cannabinoidi. Attualmete non esistono chiare evidenze scientifiche sui rischi/benefici dell’uso della Cannabis (Decreto Ministeriale del 9/11/2015), per questo “l’uso medico della cannabis non può essere considerato una terapia propriamente detta, bensì un trattamento sintomatico di supporto ai trattamenti standard, quando questi ultimi non hanno prodotto gli effetti desiderati, o hanno provocato effetti secondari non tollerabili, o necessitano di incrementi posologici che potrebbero determinare la comparsa di effetti collaterali”.
Fonti:
- Linee di indirizzo regionali per il trattamento della fibromialgia, 2018;
- Associazione nazionale Sindrome Fibromialgica (AISF);
- EULAR revised recommendations for the management of fibromyalgia, 2016;
- Canadian Guidelines for the diagnosis and management of fibromyalgia syndrome, 2012;
- The American College of Rheumatology Preliminary Diagnostic Criteria for Fibromyalgia and Measurement of Symptom Severity, 2010;
- 2010 ACR Fibromyalgia Diagnostic Criteria (Modified 2011);